ЭФФЕКТИВНОСТЬ ОРГАНИЗАЦИИ ВОССТАНОВИТЕЛЬНОГО ЛЕЧЕНИЯ ГЕРОНТОВ ПРИ МОЗГОВОМ ИНСУЛЬТЕ
В целях организации восстановительного лечения у больных с острым нарушением мозгового  кровообращения по ишемическому типу на стационарном этапе реабилитации обследованы и прошли курс лечения 144 пациента в возрасте от 60 до 84 лет, разделенных на две группы. В 1-й группе больные получали дифференцированную реабилитацию в палате интенсивного сестринского наблюдения (ПИСН), включающую методы кинезиотерапии, пассивные и активные приемы дыхательной гимнастики, воздействие электромагнитным излучением крайневысокочастотного диапазона, во 2-й – стандартное лечение в палатах неврологического отделения. У больных 1-й группы на фоне лечения отмечено увеличение мышечной силы в 1,7 раза от исходного уровня, снижение показателей спастичности на 30 %, расширение функциональных возможностей пораженных конечно- стей в 2,2 раза, улучшение показателей микроциркуляции в пораженных конечностях в 1,3 раза, повышение показателей качества жизни. Во 2-й группе изменения были меньшими.
кровообращения по ишемическому типу на стационарном этапе реабилитации обследованы и прошли курс лечения 144 пациента в возрасте от 60 до 84 лет, разделенных на две группы. В 1-й группе больные получали дифференцированную реабилитацию в палате интенсивного сестринского наблюдения (ПИСН), включающую методы кинезиотерапии, пассивные и активные приемы дыхательной гимнастики, воздействие электромагнитным излучением крайневысокочастотного диапазона, во 2-й – стандартное лечение в палатах неврологического отделения. У больных 1-й группы на фоне лечения отмечено увеличение мышечной силы в 1,7 раза от исходного уровня, снижение показателей спастичности на 30 %, расширение функциональных возможностей пораженных конечно- стей в 2,2 раза, улучшение показателей микроциркуляции в пораженных конечностях в 1,3 раза, повышение показателей качества жизни. Во 2-й группе изменения были меньшими.
Мозговой инсульт (МИ) представляет значимую угрозу жизни пожилых людей, обусловленную высокой долей в структуре летальности, достигающей в остром периоде заболевания 35 % и возрастающей к кон- цу первого года до 50 % . Среди мужчин в возрасте 55–75 лет 87,5 % случаев смерти от сердечно-сосудистых заболеваний приходится на ИБС и инсульт, а доля ука- занных заболеваний в структуре общей смертности – 45,4 % .
Современные подходы к организации лечения МИ обусловили значительное снижение смертности в остром периоде заболевания, но 80 % выживших больных становят- ся инвалидами, из них 10 % – нуждаются в постоянной посторонней помощи, 55 % – не удовлетворены качеством своей жизни. Двигательные нарушения составляют одно из наиболее частых и тяжелых последствий инсульта, при этом восстановление утраченных функций проявляется мак- симально в течение 3–6 месяцев с момента заболевания.
Выбор реабилитационных программ для гериатрических пациентов осложняется наличием у них полиорганной патологии с частой ее декомпенсацией и атипичностью течения, измененной фармакокинетикой и фармакодинамикой лекарственных препаратов, значительной социально-психологической дезадаптацией. Организация лечебно-оздоровительных мероприятий предназначена дополнять и ускорять спонтанное восстановление, а при невозможности истинного восстановления либо реорганизации нарушенных функций (при обширных дефектах мозговой ткани или значительной давности инсульта) должны быть направлены на реадаптацию боль- ного, приспособление его к дефекту и восстановление самообслуживания.
Важная роль в выхаживании больных с инсультом на стационарном этапе реабилитации отводится коррекции двигательных расстройств, эффективность которой в зна- чительной степени зависит от сестринского ухода .
Цель исследования: оценить эффективность организации комплексного лечения, включающего дифференцированный сестринский уход, у пожилых и геронтов на этапе ранней реабилитации в остром периоде мозгового инсульта.
Материал и методы
Обследованы 144 пациента (96 мужчин и 48 женщин) с острым нарушением мозгового кровообращения по ишемиче- скому типу давностью от 1 до 28 дней, с локализацией в 78,6 % случаев в каротидном и 21,4 % — в вертебробазиллярном бассейнах. Левосторонняя локализация ишемического очага наблюдалась у 68,9 %, правосторонняя – у 31,1 % больных. Возраст обследованных колебался от 60 до 84 лет (средний возраст 74,6 ± 2,3 лет), при этом 56,3 % – лица пожилого возраста (от 60 до 74 лет), 43,7 % – старческого возраста (старше 75 лет).
Первичное обследование пациентов про- водилось после стабилизации основных показателей гемодинамики, общемозговых симптомов, через 1,5 ч после приема пищи и препаратов, в первой половине дня. Во всех случаях на момент обследования состояние пациентов расценивалось как состояние средней тяжести, в клинической картине превалировала очаговая неврологическая симптоматика, отсутствовали признаки манифестации сопутствующей соматической патологии.
Критериями исключения являлось: некомпенсируемое течение кардиоваскуляр- ных заболеваний (артериальная гипертония III степени; ИБС СН III–IV ФК, стенокардия покоя, тяжелые формы аритмии, пороки сердца ревматического характера), сопутствующие хронические заболевания дыхательной, эндокринной, гепатобилиарной, мочевыделительной систем с признаками недостаточности, ожирение, сенсомоторная афазия.
В ходе обследования больные осматривались неврологом, терапевтом, окулистом, отоларингологом. В числе лабораторных методов диагностики были клинические и биохимические исследования крови и мочи; блок функциональных методик включал ЭКГ, суточное мониторирование АД, ультразвуковое исследование органов брюшной полости. Оценка двигательной активности осуществлялась по тесту Tinetti, мышечный тонус при пассивно выполняемых движениях – по модифицированной шкале спастичности Ашфорт, выраженность болевого синдрома – по визуальной аналоговой шкале (ВАШ). Для оценки психологического статуса больного использовался опросник «Изменение качества жизни в связи с заболеванием» В. Н. Беловой. Дополнительно проводилось изучение микроциркуляторных параметров методом лазерной доплеровской флоуметрии (ЛДФ) на аппарате «ЛАКК-01».
Базисный лечебный комплекс включал медикаментозную терапию (нейропротекторы, дезагреганты, вазоактивные препараты), коррекцию положением, массаж конечно- стей, ЛФК, магнитотерапию на проекции мышц в состоянии спастики.
Методом случайной выборки все больные были разделены на две равные группы (по 72 человека): основную (1-я группа) и сравнения (2-я группа). Больные 1-й группы проходили курс дифференцированной реабилитации в палате интенсивного сестринского наблюдения (ПИСН) после перевода из реанимационного блока на 2–3-й день заболевания. Основу восстановительного лечения составляли методы кинезиотерапии для стимуляции статокинетических реакций с глубоких рецепторов мышц и вестибулярного аппарата, восстановления симметричной работы скелетной мускулатуры в соответствии с уровнем двигательного дефицита, биомеханических законов форми- рования компенсаторных изменений опорно-двигательного аппарата и учетом функционального состояния сердечно-сосудистой системы пациента.
Для лиц пожилого возраста (65–74 года) реабилитационный комплекс, рассчитанный на 18 дней, включал пассивные и активные приемы дыхательной гимнастики по 3–5 мин три раза в день, вертикализацию на 20–30 ° в течение 10 мин трижды в сутки с увеличением на 10 мин каждые три дня, приемы растяжения, аппроксимации при диагональных, спиральных пассивных движениях в суставах по 5–7 мин 3–4 раза в день. Дополнительно проводилось воздействие электромагнитным излучением крайневысокочастотного диапазона (ЭМИ КВЧ) на область плечевого сустава (в зоне проекции головки плечевой кости) от аппарата «Стелла-2», генерирующего электромагнитное излуче- ние мощностью 10,0 мВт/см2 в диапазоне частот 59–63 ГГц, работающего в режиме «сканирование», 30 мин ежедневно, на курс 12–15 сеансов. При левополушарном поражении головного мозга облучали правое плечо, при очаге в правом полушарии – левое.
В группе геронтов (75 лет и более) на протяжении трех недель использовалась облегченная схема реабилитации: пассивные приемы дыхательной гимнастики по 2–3 мин три раза в день с подключением активных дыхательных методик на 3–4-й день по 3–5 мин трижды в день, вертикализация на 10–20 ° в течение 10 мин трижды в сутки с увеличением на 5–7 мин каждые три дня, приемы растяжения, аппроксимации при диагональных, спиральных пассивных движениях в суставах по 3–5 мин 3–4 раза в день, ЭМИ КВЧ на область плечевого сустава по выбранной методике по 20 мин, всего 10–12 сеансов.
Во 2-й группе пациенты получали базисную терапию, находясь в стандартных палатах неврологического отделения.
Анализ результатов проводился с использованием статистического пакета Excel. Проверку на нормальность распределения признака проводили с использованием критерия Колмогорова – Смирнова. При распределении признака, отличающегося от нормального, применяли t-критерий Вилкоксона для зависимых наблюдений.
Результаты исследования и обсуждение
К завершению реабилитационного курса все больные отмечали уменьшение спастичности по шкале Ашфорт, увеличение объема движений и мышечной силы, однако в 1-й группе показатели были лучшими, чем во 2-й (табл. 1).
Так, на фоне оптимизированного интенсивным сестринским уходом лечения отмечено увеличение мышечной силы в 1,7 раза от исходного уровня (р < 0,05), тогда как во 2-й группе – лишь в 1,3 раза (р > 0,05). Однонаправленная динамика имела место и в отношении спастичности: в 1-й группе регистрировалось снижение показателей по шкале Ашфорта на 30,0 % (р < 0,05), в то время как во 2-й наполовину меньше (на 15,8 %). Тенденция к нормализации мышечного тонуса у больных 1-й группы при увеличении показателей силы мышц наблюдалась независимо от исходного состояния тонуса и силы мышц и имело более выраженную тенденцию, чем во 2-й.
В связи с тем, что наиболее значимым критерием повышения качества жизни больных, перенесших острое нарушение мозгового кровообращения, является восстановление двигательных функций, были изучены результаты теста M. Tinetti до и после курсового дифференцированного лечения (рис. 1).
В сравниваемых группах к 18-му дню наблюдения изменения носили значимый позитивный характер: в 1-й группе количество оцененных баллов увеличилось в 2,2 раза (27,3 против 12,2 балла, р < 0,05), во 2-й показатели возросли в меньшей степени, в 1,9 раза (21,2 против 11,0 балла, р < 0,05). При сопоставлении межгрупповых значений теста оказалось, что влияние оптимизированных схем реабилитации на расширение функциональных возможностей опорнодвигательного аппарата у больных, перенесших инсульт, привело к лучшим результатам: данные изучаемого параметра в 2,8 раза превышали показатели группы стандартного лечения.
Таблица 1. Изменение показателей двигательных функций у лиц с мозговым инсультом в сравниваемых группах на фоне лечения, баллы
|
Показатель |
1-я группа (n = 72) | 2-я группа (n = 72) | ||
| до лечения | после лечения | до лечения | после лечения | |
| Мышечная сила | 2,2 ± 0,3 | 3,7 ± 0,4* | 2,1 ± 0,5 | 2,7 ± 0,6 |
| Спастичность | 4,0 ± 0,5 | 2,8 ± 0,6* | 3,8 ± 0,3 | 3,2 ± 0,5 |
Примечание: * – р < 0,05.
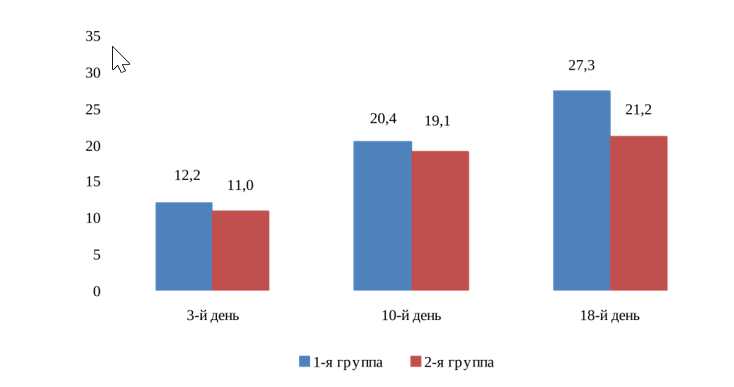
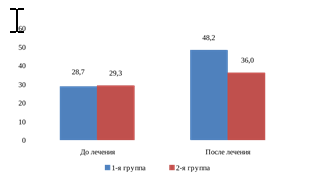
Рис. 1. Состояние двигательных функций по тесту M. Tinetti (1988) в динамике лечения, баллы (* – р < 0,05)
Рис. 2. Показатели объема движений в голеностопном суставе пораженной конечности на фоне дифференцированного лечения, град. (* – р < 0,05)
Значимым показателем эффективности реабилитационных мероприятий у лиц, перенесших МИ, является увеличение активных движений в суставах пораженной конечности. Согласно результатам углометрии, прирост активных движений в пораженной нижней конечности на фоне дифференцированного лечения различался (рис. 2). Так, у больных, включенных в 1-ю группу, объем движений в голеностопном суставе в положении «сгибание – разгибание» вследствие уменьшения спастичности и увеличения мышечной силы возрос в 1,7 раза (р < 0,05). Во 2-й группе изменение аналогичных показателей оказалось меньшим – в 1,2 раза (р > 0,05).
Выраженность постинсультных болей в конечностях, изначально регистрируемых у 46,5 % больных, к концу наблюдения достоверно снизилась в 1-й группе, согласно результатам ВАШ, в 1,5 раза (до 6,4 ± 0,7 по сравнению с 4,3 ± 0,5 см исходно, р < 0,05), тогда как во 2-й группе – только в 1,3 раза (6,6 ± 0,8 и 4,9 ± 0,4 см соответственно, р < 0,05). Полученные данные позволяют свидетельствовать о большей эффективности реабилитационных схем.
Состояние микроциркуляторных процессов составляет важный элемент при коррекции двигательных расстройств у пожилых и геронтов, перенесших инсульт, так как активизирует метаболизм пораженных тканей. Изначальные параметры гемоциркуляции в паретичной конечности, определенные методом ЛДФ, свидетельствовали о существенных изменениях параметров, в основном по спастическому типу, на что указывали одновременное увеличение показателя «резерва капиллярного кровотока» (РКК) и низкий показатель «биологического нуля» (Мmin) (табл. 2). Результаты ЛДФ после завершения дифференцированной реабилитации свидетельствовали о том, что в 1-й группе показатель РКК уменьшился в 1,3 раза и составил 266,2 ± 16,4 %, что приближалось к аналогичным параметрам на здоровой конечности. В значениях показателя Мmin также выявлялась позитивная динамика (см. табл. 2), что указывало на активацию притока крови в микроциркуляторном русле за счет увеличения числа функционирующих капилляров и на уменьшение венозного стаза. Во 2-й группе значения РКК улучшились только в 1,15 раза, а показатель Мmin практически не изменился.
Таблица 2. Показатели микроциркуляции в сравниваемых группах больных с мозговым инсультом на фоне дифференцированного лечения
|
Показатель |
Здоровая конечность |
Паретичная конечность | |||
| 1-я группа (n = 72) | 2-я группа (n = 72) | ||||
| до лечения | после лечения | до лечения | после лечения | ||
| РКК, % | 250,4 ± 20,7 | 347,4 ± 19,8 | 266,2 ± 16,4* | 345,3 ± 21,2 | 299,8 ± 19,2 |
| Мmin, перф. ед. | 1,9 ± 0,1 | 1,8 ± 0,1 | 1,9 ± 0,1 | 1,8 ± 0,1 | 1,9 ± 0,1 |
Примечание: РКК – резерв капиллярного кровотока; Мmin – «биологический нуль»; * – р < 0,05.
Выявленные в динамике лечения закономерности со стороны неврологического статуса, характеризующие состояние больных мозговым инсультом, свидетельствовали о сохраняющемся неоднозначном характере восстановления двигательных функций пораженных конечностей в зависимости от подходов к проведению реабилитационного комплекса.
Развитию адекватной адаптации геронтологических пациентов к социально-бытовой активности за счет нормализующего воздействия на эмоциональную, двигательную и социально-коммуникативную активность в значительной степени способствовала работа медицинских работников в палатах интенсивного сестринского наблюдения. Так, в 1-й группе больных показатель изменения качества жизни по В. Н. Беловой к завершению периода реабилитации снизился в 1,6 раза и составил 14,6 ± 2,3 против 23,2 ± 4,7 балла исходно (р < 0,05), тогда как в группе больных, лечившихся в обычных палатах неврологического отделения, аналогичный показатель сократился лишь в 1,3 раза и составил 17,4 ± 3,5 против 22,8 ± 4,2 балла соответственно (р > 0,05).
По результатам опроса пациентов в отношении удовлетворенности сестринским уходом в период стационарного лечения, было установлено преобладание позитивных ответов от лиц, включенных в 1-ю группу. Так, 91,6 % больных, проходивших курс реабилитации в ПИСН, считали работу медицинских сестер по уходу достаточной и лишь 8,4 % лиц остались недовольны. В то же время во 2-й группе только 73,6 % опрошенных остались довольны сестринским наблюдением, тогда как 26,4 % пациентов указывали на недостаточное внима- ние со стороны среднего медицинского персонала.
После завершения стационарного этапа реабилитации пациенты обеих групп получили рекомендации продолжить лечебно- здоровительные мероприятия в условиях кабинета восстановительного лечения, организованного при городском центре реабилитации пациентов с последствиями нарушений мозгового кровообращения.
При оценке длительности сохранения клинического эффекта установлено, что через 6 мес. у больных появлялись признаки углубления неврологического дефицита (нарастание спастичности и снижение силы мышц пораженных конечностей). Вместе с тем у лиц, получавших оптимизированные терапевтические комплексы и продолживших реабилитацию в кабинете восстановительного лечения, наблюдалась большая стабильность клинико-функциональных параметров. В частности, 18,8 % пожилых и 16,4 % геронтов из 1-й группы были удовлетворены своей двигательной активностью, тогда как во 2-й группе – в 1,5 раза меньше (12,3 и 10,6 % соответственно). Следовательно, по показателям качества жизни и стабильности достигнутых результатов у больных пожилого и старческого возраста в раннем восстановительном периоде ишемического инсульта в реабилитационных схемах на первый план выходит метод ранней вертикализации, кинезиотерапии, активной дыхательной гимнастики, логопедических занятий. Умеренно эффективное применение указанных комплексов у лиц старческого возраста, может быть обусловлено возрастными эволюционными изменениями основных регуляторных систем организма, снижением процессов нейропластичности мозговой ткани, а также компенсации нарушенных функций.
Заключение
Организационные технологии медицинской помощи, включая проведение трехнедельного курса комплексной реабилитации в стационарных условиях и последующее долечивание в кабинете восстановительной терапии оказывало позитивное влияние на эффективность лечения больных с двигательными нарушениями в раннем восстановительном периоде ишемического инсульта, что выражалось в расширении функциональных возможностей опорно-двигательного аппарата, увеличении объема движений за счет снижения спастичности, усиления мышц конечностей. На фоне оптимизированного лечения выявлялись положительные изменения периферической микроциркуляции как за счет активизации коллатерального кровотока, так и за счет усиления венозного оттока. Представленные данные позволяют позитивно оценить эффективность предложенных методик и рекомендовать их для широкого внедрения при реабилитации больных пожилого и старческого возраста в раннем восстановительном периоде мозгового инсульта.
